Benessere
La guerra ai poveri si combatte in ospedale
[di Giovanna Borrelli e Francesco Sparano]
Quando Alessandro ha chiamato il Centro Unico di Prenotazione (Cup) della sua regione, la Sicilia, per prenotare una visita di controllo ha calcolato che avrebbe dovuto aspettare circa 80 giorni prima di riuscire a vedere il medico. Per vivere e mantenere le sue due figlie Alessandro fa il “cenciaiolo”, il nome utilizzato a Palermo per indicare chi raccoglie e smaltisce i rifiuti speciali come il ferro. Probabilmente è stato il suo lavoro a causargli l’ernia. Abita in periferia, nel quartiere popolare Zen, e ha da poco compiuto 40 anni. Da diverso tempo continuava a rimandare la visita per non rinunciare alla giornata di lavoro.
«Appena è arrivato abbiamo capito che la situazione era grave – racconta Giorgio Martinico, responsabile del progetto Ambulatorio di Quartiere Borgo Vecchio. L’ernia era stata trascurata talmente a lungo che ormai andava operata d’urgenza». Quando ha deciso di andare dal medico Alessandro si trovava nella doppia difficoltà di non poter aspettare i lunghi tempi delle liste di attesa e di non poter affrontare i costi di una visita privata. Grazie all’ambulatorio popolare di Palermo ha ottenuto una visita specialistica gratuita in tempi molto ridotti.
In Italia sono 3 milioni e mezzo le persone che come Alessandro hanno dovuto rinunciare nel 2016 almeno una volta a una visita specialistica o a un trattamento terapeutico. Secondo i dati dell’Eurostat, l’ufficio statistico dell’Unione Europea, il principale motivo per cui si è costretti a rinunciare è economico, diventato gradualmente negli anni quasi l’unico motivo di rinuncia alle cure.
[gsg_rawhtml id=”3″]
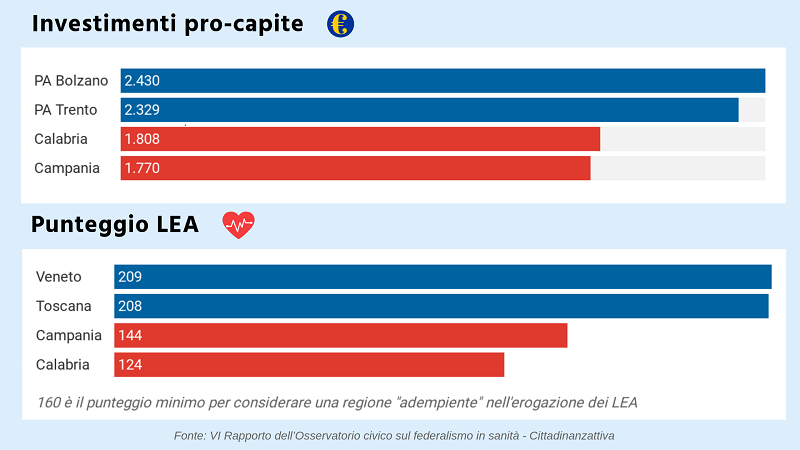
Dal 2010 al 2016 la spesa sanitaria pubblica pro-capite ha registrato una continua diminuzione (-8,8%), ma il Sistema Sanitario Nazionale (SSN) italiano è riuscito a garantire livelli di assistenza in linea con la media europea. Non è riuscito però a assicurare lo stesso livello su tutto il territorio e a risolvere il problema della disparità di accesso ai servizi tra le fasce di popolazione.
Tra le Regioni esistono grandi disparità sia per gli investimenti destinati alla spesa sanitaria che per i risultati ottenuti dal monitoraggio dei livelli essenziali di assistenza (Lea), cioè tutte le prestazioni fondamentali che il SSN è tenuto a garantire in maniera uniforme a tutti i cittadini e su tutto il territorio nazionale.
Le principali conseguenze dell’inefficienza si sono scaricate sulla fascia più debole della popolazione. Negli ultimi anni, il divario tra gli strati più poveri e quelli più ricchi si è ampliato. Se si osservano i dati delle rinunce per motivi economici, tra le due fasce di popolazione la disuguaglianza è forte.
[gsg_rawhtml id=”2″]
Liste d’attesa
Chi non può pagare una visita specialistica privata deve far affidamento al solo servizio pubblico o spendere cifre che non può permettersi. Non sempre l’SSN riesce ad assicurare visite in breve tempo e a volte disoccupati e persone in condizioni di fragilità sono costretti a rinunciare alle cure. A Roma si può aspettare anche quattro mesi per l’esame per l’intolleranza al lattosio. Lo stesso test si può fare in un laboratorio privato entro pochi giorni, ma ad un prezzo che oscilla dai 107 a più di 200 euro. Più critica la situazione delle visite specialistiche: quasi un anno per ottenere un appuntamento per una prima visita gastro-enterologica. Attesa che si riduce a sole due settimane per una visita in regime privato all’interno del pubblico, l’intra-moenia, dove la spesa non è meno di 152 euro (cinque volte il costo del ticket).
[gsg_rawhtml id=”4″]
La difficoltà di accedere all’assistenza sanitaria pubblica non si traduce però in uno spostamento dei pazienti verso il privato: solo i più ricchi, che ne hanno la possibilità, passano facilmente da un servizio all’altro. La spesa sanitaria direttamente sostenuta dalle famiglie italiane non è utilizzata per colmare le carenze del SSN: molto spesso le regioni meno virtuose nell’erogazione dei servizi sono anche quelle in cui si registra una spesa sanitaria privata più bassa. Il Gruppo Italiano per la Medicina Basata sulle Evidenze (Gimbe), nell’ultimo rapporto sulla sostenibilità del SSN conferma che la spesa diretta degli italiani copre circa un quarto della spesa sanitaria totale. Specifica però che di questa «almeno il 40% è utilizzato per soddisfare bisogni consumistici e non per beni e servizi indispensabili per migliorare lo stato di salute».
[gsg_rawhtml id=”5″]
Super ticket
Ad appesantire il carico di spesa delle famiglie dal 2011 c’è anche il super ticket, una seconda tassa di 10 euro applicata su ogni ricetta. La sua conseguenza più paradossale è che ha reso più competitivi i prezzi del privato per quelle prestazioni che non hanno un costo elevato. «Si tratta di una misura introdotta in piena crisi finanziaria con lo scopo di aumentare le entrate dello Stato – spiega Antonio Gaudioso, segretario generale di Cittadinanzattiva. Ma che ha tolto ricavi al SSN, producendo nei fatti più disuguaglianze tra regioni e persone». Alcune Regioni infatti non fanno pagare questo contributo ai cittadini, facendosene carico. Altre lo modulano in base al reddito o al tipo di prestazione. Nell’ultimo rapporto dell’Osservatorio civico sul federalismo in sanità, Cittadinanzattiva stima che dal 2012 le entrate per lo Stato derivanti dai ticket sono diminuite di 212 milioni di euro l’anno per colpa del super ticket. «L’introduzione di questa tassa fissa, senza distinzione tra prestazioni, ha colpito le fasce più deboli della popolazione. Soprattutto coloro che devono effettuare più di un esame per arrivare a una diagnosi». Il risultato è che i più poveri vanno dove il prezzo è più basso e allo stesso tempo le entrate per lo Stato diminuiscono.
Sprechi
Se da un lato il Sistema Sanitario ha sempre meno risorse economiche a disposizione, dall’altro utilizza in modo inadeguato quelle che ha. Secondo le stime del Gimbe, sprechi e inefficienze nel 2017 hanno fatto perdere al SSN 21,59 miliardi di euro (il 19% della spesa sanitaria pubblica totale). Di questi, 6,48 miliardi sono attribuibili a pratiche inappropriate come prescrizioni di antibiotici per infezioni virali delle vie respiratorie, accessi al pronto soccorso inappropriati o parti cesarei senza indicazione clinica. Per ridurre questi sprechi Slow Medicine, il movimento che si impegna per una medicina sobria, rispettosa e giusta, ha lanciato nel 2012 il progetto Choosing Wisely. Le quaranta società scientifiche aderenti hanno stilato una lista di più di 200 raccomandazioni su esami, trattamenti e procedure: «I risparmi che si possono ottenere riducendo le pratiche inappropriate – racconta Sandra Vernero, coordinatrice del progetto – potrebbero essere utilizzati per migliorare l’efficienza dei servizi sanitari e ridurre le disuguaglianze. E diminuirebbero anche le prenotazioni, liberando posti nelle liste d’attesa».
Un altro fattore di spreco è la salute negata. Il mancato accesso all’assistenza sanitaria per motivi socio-economici e culturali, l’assenza del servizio sanitario in un territorio o la mancata prescrizione di un intervento, secondo il Gimbe, determinano uno spreco di 3,24 miliardi. Anche la carenza di strategie di prevenzione e promozione della salute influisce negativamente sul bilancio sanitario. E anche in questo caso ci sono forti differenze tra regioni. Lo dimostrano i dati di copertura dei programmi di screening per il tumore al seno, al collo dell’utero e al colon retto.
[gsg_rawhtml id=”6″]
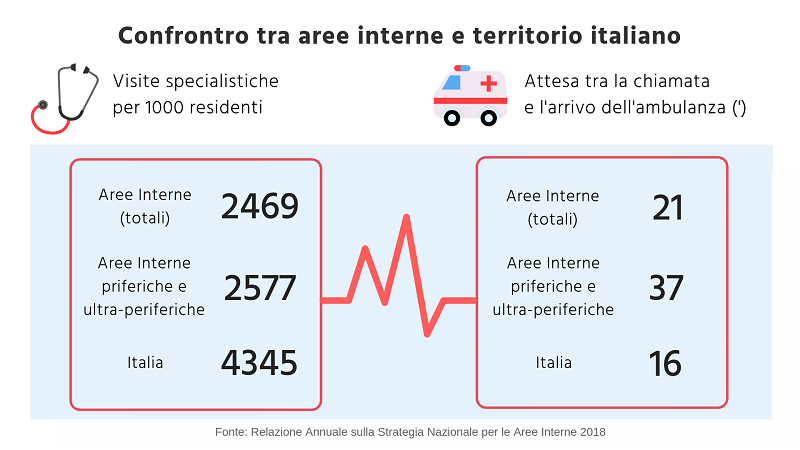
Aree periferiche
Le disuguaglianze nell’accesso alle cure non sono soltanto tra regioni diverse, ma anche all’interno dello stesso territorio tra zone centrali e periferiche. Le cosiddette aree interne, le aree più remote del paese, soffrono la mancanza di qualità e quantità di servizi, come la scarsa disponibilità di medici di medicina generale e di pediatri. Queste aree rappresentano tre quinti del territorio italiano e quasi un quarto della popolazione italiana.
Per migliorare i servizi di queste aree l’Italia si è dotata di una politica nazionale mirata, la Strategia Nazionale per le Aree Interne. Per quanto riguarda la salute, la strategia ha proprio l’obiettivo di ridurre le barriere di accesso ai servizi sanitari in zone isolate, come piccoli centri di montagna o le piccole isole. Considerati strumenti per attrarre nuovi operatori (medici, infermieri, farmacisti), questi servizi servono anche a fermare lo spopolamento di queste zone e a incoraggiare i cittadini a tornare ad abitare i luoghi d’origine. «Le soluzioni che proponiamo sono strettamente collegate alle caratteristiche dei territori», spiega Giada Li Calzi, componente del comitato tecnico per le Aree Interne. «Collaborando con le istituzioni regionali e locali, puntiamo a stimolare una nuova organizzazione delle cure primarie per garantire agli abitanti di queste aree LEA adeguati». In questi territori molto spesso gli ospedali sono distanti e le ambulanze non riescono a raggiungere i luoghi delle emergenze in tempi brevi. «Ma la risposta non è, e non può essere, solo l’ospedale. Piuttosto vanno aumentati sul territorio i servizi a supporto dei medici di base e dei pediatri. E per evitare l’isolamento professionale è importante creare reti di professionisti, che condividano i pareri e la strumentazione di base».
Nel corso degli anni, i problemi economici e organizzativi dei sistemi regionali hanno penalizzato maggiormente i cittadini che, a causa di condizioni socio-economiche o del territorio di residenza, vivono in situazioni di svantaggio. Per questo le disuguaglianze nell’accesso alle cure sono aumentate e si sono diffuse esperienze che intervengono dove il sistema è più debole. Ambulatori volontari come quello nato a Borgo Vecchio a Palermo, vogliono recuperare la missione originaria del sistema universalistico: «Non vogliamo sostituirci al Sistema Sanitario Nazionale – spiega Giorgio Martinico. Siamo convinti che con progetti come il nostro si possono costruire masse critiche capaci di rivendicare il miglioramento del servizio sanitario e non il suo smantellamento». Queste realtà riescono a raggiungere le persone ai margini del sistema: senza fissa dimora, stranieri e italiani sotto la soglia di povertà che non hanno accesso alle cure primarie e ai farmaci più comuni.
Esclusi dal sistema
Fino al 2012 Roberto lavorava come cameriere tra Bari e l’hinterland foggiano, per lo più con contratti stagionali. Da poco si era separato e non viveva più nella sua casa, si spostava in base a dove trovava lavoro. Ha provato a trasferirsi a Bologna con la speranza di trovare migliori opportunità. «Tutto quello che possedevo, vestiti e un computer, lo tenevo chiuso in una valigia. Quando era aperta di notte, la stazione centrale era uno dei posti migliori in Italia dove dormire». Senza soldi per pagare l’affitto, si arrangiava nei dormitori della città o, a volte, dormiva anche in strada. «Da 6 anni ormai Roberto è un senza fissa dimora», racconta Natalia Ciccarello, direttrice dell’associazione Sokos, nata nel 1993 per curare emarginati e immigrati. «È sovrappeso e i pochi soldi che riesce a ottenere tramite l’elemosina li usa per mangiare, pagare un posto nel dormitorio e per le sigarette a cui non riesce a rinunciare». In Puglia ha lasciato una sorella e due figli, ma non ha il coraggio di chiedere loro aiuto. Non ha diritto a un medico di base perché non è residente a Bologna e per i suoi problemi di salute si rivolge a Sokos. Ogni anno i medici volontari dell’associazione accolgono nell’ambulatorio persone da decine di paesi diversi. Immigrati irregolari che vivono stabilmente in Italia, anche dopo aver perso il lavoro e senza permesso di soggiorno, badanti che lavorano in nero, giovani immigrati di seconda generazione. Nell’ultimo anno Sokos ha effettuato più di 5000 visite a 1800 pazienti. Condividono tra loro il diritto negato all’assistenza sanitaria, che su tutto il territorio nazionale una serie di associazioni di volontariato, cattoliche e laiche, si incaricano di garantire loro. Negli ultimi anni una serie di leggi ha compromesso il diritto alla salute di queste persone perché ha reso più difficile ottenere la residenza. La legge italiana lega alla residenza alcuni dei principali diritti sociali e civili: il diritto alla salute, al voto, a qualsiasi tipo di prestazione previdenziale, a rinnovare la propria carta d’identità. «Con il decreto su immigrazione e sicurezza proposto da Salvini la situazione potrebbe peggiorare», spiega Salvatore Geraci, responsabile dell’Area Sanitaria Caritas di Roma. «Il decreto stabilisce che i richiedenti asilo non si possono iscrivere all’anagrafe dei residenti. Questo potrebbe ostacolare l’iscrizione di queste persone al SSN». Il rischio è che, in mancanza di un’alternativa, queste persone si riverseranno verso ambulatori e ospedali per ricevere le cure mediche urgenti ed essenziali. A Roma, il poliambulatorio della Caritas di via Marsala, zona stazione Termini, nel 2017 ha assistito più di 5000 persone. Prevalentemente rumeni, bengalesi e cinesi ma anche qualche italiano e migranti da più di 80 paesi. «I richiedenti asilo, spesso sopravvissuti a traumi e violenze nel paese di origine e lungo la rotta migratoria – continua Geraci – non saranno più ammessi al Sistema di Protezione per Richiedenti Asilo e Rifugiati (Sprar). Inseriti in centri di accoglienza che non prevedono misure adeguate alle loro specifiche vulnerabilità, si troveranno a vivere in condizioni negative per la loro salute sia fisica che mentale».
Gli stranieri sono anche le persone più colpite dal fenomeno della povertà sanitaria. Secondo i dati del Banco Farmaceutico, pubblicati nell’ultimo rapporto “Donare per Curare”, la differenza di spesa per le cure tra gli italiani poveri e benestanti è di più di 600 euro. Tra gli stranieri, sia poveri che non, le spese destinate alle cure sono nettamente inferiori.
[gsg_rawhtml id=”7″]
Il fenomeno della povertà sanitaria mette in luce la difficoltà che alcune categorie sociali, come gli italiani in povertà assoluta o gli stranieri, affrontano per accedere anche ai farmaci più comuni, facilmente reperibili per la maggior parte delle famiglie italiane. Per aiutare chi non se li può permettere, il Banco Farmaceutico organizza iniziative di raccolta e redistribuzione di farmaci ogni anno. Nel 2017, sono stati raccolti più di un milione e trecentomila confezioni di farmaci, per un valore economico di circa 11 milioni di euro. Più di 113 mila confezioni provengono dagli armadietti di quegli italiani che, ogni anno, ne acquistano più del necessario.
I farmaci raccolti vengono distribuiti in tutta Italia a enti no profit come Sokos e la Caritas, che li utilizzeranno per curare migliaia di indigenti che ogni giorno chiedono assistenza. La distribuzione agli enti no-profit non è uniforme in tutto il territorio italiano: la maggior parte dei medicinali raccolti va al nord, nonostante il fenomeno della povertà sia più presente nelle regioni meridionali. Negli ultimi anni però sono aumentati gli enti e le associazioni di volontariato anche nel sud Italia.
Da poche settimane anche a Barletta ha aperto un ambulatorio popolare per offrire assistenza sanitaria gratuita a chi ne ha bisogno. Il centro storico della città ha ancora una composizione popolare, in alcuni casi chi ci abita vive sotto la soglia di povertà. Molti dei barlettani, pur avendo diritto all’assistenza sanitaria, ne sono esclusi a causa della loro condizione. «Le persone, soprattutto quelle anziane, qui hanno ancora un basso livello di scolarizzazione – spiega Cosimo Matteucci, responsabile del centro. Molte volte ignorano di quali servizi e prestazioni possono usufruire. E su questo fronte il SSN è carente. Così prenotare un visita, capire il linguaggio del medico e comunicare con lui è difficile per loro». Antonietta ha raccontato a Cosimo di aver vissuto questo disagio. Vive sola e dimostra molti più anni dei sessanta che ha: da tempo ha perso tutti i denti e negli anni ha potuto fare poco per prevenirne la caduta. Con una pensione di 400 euro al mese si arrangia come può. Ogni giorno va in piazza quando il mercato è chiuso, alla ricerca delle rimanenze di frutta e verdura invenduti e abbandonati dai venditori. La lingua in cui si esprime Antonietta è il dialetto, e questo, anche nella sua città di origine, può essere una barriera di accesso al sistema sanitario. Anche in questo modo il diritto alla salute può trasformarsi in un privilegio legato al proprio status socio-economico.
«La Repubblica tutela la salute come fondamentale diritto dell’individuo e interesse della collettività, e garantisce cure gratuite agli indigenti». Il testo dell’articolo 32 della Costituzione Lino Caserta lo ha appeso all’ingresso del Centro di Medicina Solidale che dirige. A Pellaro, in Provincia di Reggio Calabria, si dedica a quelle che definisce “storie di umanità trascurata”. I numeri dell’assistenza di questo piccolo centro sono alti per un’attività di volontariato: circa 25 mila visite all’anno. «Con il nostro ambulatorio cerchiamo di investire nella prevenzione. Noi forniamo quei servizi che il SSN o non riesce a garantire o garantisce con molti problemi. E per diminuire i viaggi della speranza da sud a nord, abbiamo anche convinto alcuni specialisti a venire qui per alcune consulenze gratuite». Palermo, Bologna, Barletta e Reggio Calabria sono solo alcuni dei presidi che in Italia offrono assistenza gratuita a chi ne ha bisogno. «Noi ci consideriamo in qualche modo servizio pubblico, perché siamo a disposizione della comunità e difendiamo i principi alla base del sistema nazionale: la prevenzione e la salvaguardia della salute. Noi crediamo fortemente nel Sistema Sanitario Nazionale: è fondamentale che sia rafforzato».
***





Devi fare login per commentare
Accedi