Li abbiamo chiamati eroi, li abbiamo ringraziati, applauditi, criticati, ma non sono poi altro che lavoratori alle prese con una crisi sanitaria senza precedenti. I medici protagonisti di questo periodo sono tantissimi, sono quelli che hanno vissuto sulla loro pelle le conseguenze del virus e che vivono ogni giorno il dramma della solitudine di una malattia che si affronta in isolamento.
Ne ho parlato con una dottoressa, anestesista rianimatrice dell’ospedale Maria Vittoria di Torino, uno dei tanti ospedali travolti dall’emergenza, che si è ritrovato a fronteggiare un aumento vertiginoso di pazienti bisognosi di cure intensive. La dottoressa Silvia Giorgis lavora da vent’anni presso l’ospedale Maria Vittoria e quindi anche presso l’ospedale specializzato in malattie infettive, l’Amedeo di Savoia, che afferisce alla stessa azienda sanitaria. Il suo impegno in questo periodo è pressoché quotidiano come quello dei suoi colleghi, ma ammette che “l’aver mantenuto un ritmo simile alla vita normale forse ci ha fatto sopportare meglio questo periodo. Avere una cadenza di cose da fare e continuare a fare la mia vita, da un certo punto di vista, mi è stato utile”.

La dottoressa, anestesista rianimatrice, Silvia Giorgis
Ciò che in molti probabilmente si chiedono è in che modo la pratica lavorativa sia cambiata rispetto al prima-pandemia. Ci si chiede se si sia verificato solo un aumento del carico di lavoro o se all’interno degli ospedali sia successo qualcos’altro, di più profondo e meno calcolabile in termini numerici. Secondo la dottoressa Giorgis “c’è stato e c’è un carico emotivo enorme, non solo per l’aumento del carico di lavoro (tanti pazienti e tanti di questi gravi), ma anche per il diverso modo di rapportarsi con loro. Tante le decisioni da prendere e spesso condivise con gli stessi pazienti. Tutti i pazienti che ho intubato ultimamente erano coscienti, parlavano quando gli è stato comunicato che sarebbero stati sedati e intubati. È molto diverso dall’intubare pazienti che generalmente, prima di questa pandemia, ci arrivano incoscienti”.
A ciò si aggiunge la loro solitudine e una comunicazione con l’esterno mediata da dispositivi. Ad esempio, i pazienti che stanno per essere intubati chiedono di parlare con i loro parenti. “Se hanno ancora fiato lo fanno con una chiamata, oppure scrivono un messaggio – ci ha spiegato la dottoressa – la loro voce però dura, di solito, il tempo di tre o quattro parole e poi il telefono passa a noi, che concludiamo la comunicazione, spiegando cosa sta per accadere ai loro cari”. Prima che le misure di isolamento divenissero vigenti, la comunicazione coi parenti si faceva di persona, la rianimazione era aperta alle visite 9 ore al giorno, dalle 13 alle 21. Ora, le comunicazioni sulle condizioni dei pazienti si fanno telefonicamente ed è per questo che dal 20 marzo la rianimazione si è fornita di dispositivi per le videochiamate. In tal modo, i parenti possono vedere i loro cari sedati, quasi come se fossero fisicamente in visita. “In questo modo, noi rianimatori siamo diventati anche gli intermediari emotivi – ha aggiunto – se la moglie ci chiede di dargli una carezza, siamo noi a dargliela”.

Blocco operatorio trasformato in area Covid – Ospedale Maria Vittoria, Torino
All’enorme solitudine dei pazienti e anche dei loro cari, costretti all’attesa casalinga, deprivati della possibilità del contatto, si affiancano le difficoltà di permanenza a letto dei pazienti da parte del personale sanitario. Come racconta la dottoressa Giorgis, c’è tutta la prassi della vestizione e della svestizione, che ha determinato una minore permanenza al fianco dei paziente. “Dentro lo scafandro si muore di caldo, è scomodissimo relazionarsi col paziente in tali condizioni. È un disagio enorme – mi ha raccontato – queste robe ti si conficcano in faccia, si appiccicano alle orecchie, si lacera il naso. Inoltre, il contatto col paziente ne risulta inficiato, è sempre mediato da cose, che siano guanti o tute. Ma anche il contatto visivo è diverso e quindi anche l’occhio clinico viene influenzato. Molti dei nostri pazienti, se coscienti in determinati momenti, credono di essere in un laboratorio che fa esperimenti, credono di essere delle cavie. Sentono delle voci che vengono dagli altoparlanti, perché la comunicazione tra dentro e fuori è attraverso un microfono e dentro rimbomba tutto”.
Non sono cambiate soltanto la pratica medica e il modo di relazionarsi col paziente, è cambiato anche il tipo di paziente. Ciò che salta maggiormente all’occhio, ci ha riferito la dottoressa, è che la stragrande maggioranza è composta da uomini, le cui mogli sono spesso ricoverate altrove e quasi sempre sono meno gravi. “È strano avere una prevalenza così mostruosa di uomini – ha ammesso la dottoressa – di solito, in rianimazione sono metà e metà. Quelli che abbiamo adesso sono pazienti relativamente giovani, il più anziano che abbiamo avuto aveva 70 anni, il più giovane 35. Sono pazienti molto complessi che, nelle diverse fasi della malattia, si comportano in maniera differente. Standardizzare la cura è attualmente molto difficile”.
Anche le terapie sono cambiate rispetto all’inizio della crisi, l’approccio al paziente si è andato trasformando dall’inizio fino ad adesso. “Abbiamo visto che molti pazienti vanno bene anche solo con il casco, senza passare ad essere intubati, per cui il casco non è solo un prender tempo prima di un’eventuale sedazione e trasporto in terapia intensiva – ci ha spiegato – Essendo però una patologie aggressiva e devastante, è molto difficile da superare per chi non è sano. Nel nostro ospedale, tuttavia, abbiamo avuto una letalità bassa, solo 3 decessi in rianimazione”.
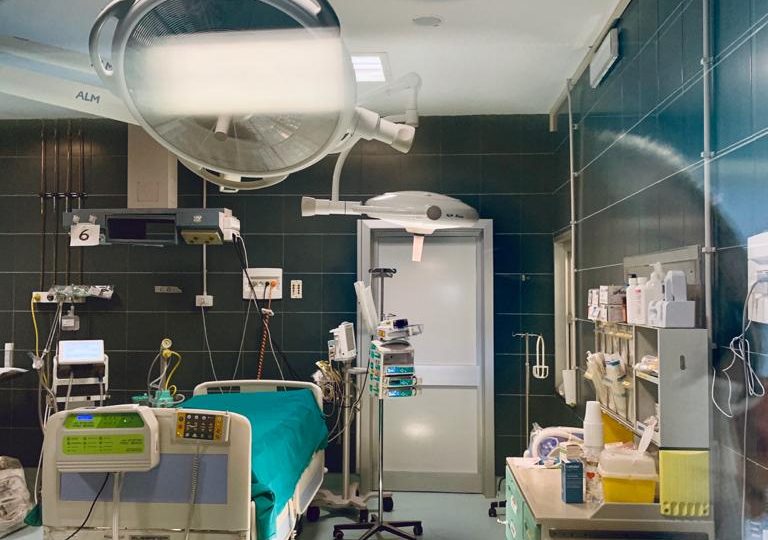
Sala operatoria trasformata in postazione intensiva covid-19 – Ospedale Maria Vittoria, Torino
Spesso si dice che gli ospedali sono stati costretti a fare delle scelte, curando solo i più giovani, lasciando morire gli anziani, lasciandoli senza cure. Bisogna finalmente affermare che non è così, ma che “si è data la possibilità di essere curato a chi aveva la possibilità di guarire – ha affermato la dottoressa – d’altronde, sottoporre pazienti a trattamenti intensivi molto pesanti con pressoché nulle possibilità di guarigione non ha senso per quei pazienti, non per quelli che aspettano, come generalmente si pensa. Sarebbe altrimenti un accanimento”. Ne è un esempio un piccolo aneddoto che la dottoressa Giorgis mi ha confidato. Due signore anziane ricoverate nella stessa stanza all’ospedale Amedeo di Savoia, una di 80 e l’altra di 85 anni, molto compromesse, si sono conosciute e hanno fatto amicizia. “Su tutte e due non avevamo scommesso un centesimo – ha raccontato – ma sono state trattate col casco e sono incredibilmente guarite, entrambe. Una di loro è stata trasferita altrove ed ora si scrivono lettere, che affidano ai medici e agli infermieri dell’Amedeo di Savoia“.
Il covid-19 determina delle polmoniti interstiziali che hanno un decorso un po’ più complesso del normale e non esistono ancora dei protocolli precisi che guidino passo passo il professionista nella terapia. “È un tipo di lavoro molto meno raffinato – ha spiegato – Mentre solitamente i rianimatori, soprattutto alcuni di noi, sono super attenti e super raffinati nella cura della qualunque modifica dell’assetto del paziente, ora non è così. È un lavoro molto più grossolano. Per questo è stato paragonato alla medicina di guerra, anche se io non posso sentir parlare di guerra perché giustifica una serie di atteggiamenti a mio avviso inqualificabili”.
La crisi sanitaria ha messo in ginocchio l’Italia e ha costretto tutti, politici e non, ad una analisi collettiva sulle condizioni del nostro sistema sanitario, sventrato negli anni nelle sue fondamenta e depauperato di risorse. Tuttavia, forse è stata l’assenza di una pianificazione di risposta alla crisi a generare un tale disastro sanitario. Da qualche giorno, il Piemonte è entrato a pieno titolo nell’occhio del ciclone: pochi i tamponi, molti gli errori di gestione. L’errore più grande, secondo la dottoressa Giorgis, è stato non considerare la medicina del territorio: “Abbiamo aspettato a braccia aperte i pazienti in ospedale. Un’infezione pandemica tale doveva essere gestita maggiormente sul territorio, garantendo ai medici di medicina generale la possibilità di farlo. I medici di Medicina Generale si sono ammalati in gran numero e hanno ammalato coloro che andavano a visitare”.
A ciò si deve sommare un altro errore, secondo il punto di vista della dottoressa, ossia il non aver tracciato la popolazione tramite tamponi: “I parenti di nostri pazienti, con cui dopo un mese abbiamo un rapporto seppur solo telefonico, non sono stati contattati per fare un tampone, pur avendo un loro familiare ricoverato in terapia intensiva. Questa è stata una grave mancanza”.

Blocco operatorio – Ospedale Maria Vittoria, Torino
L’assenza di una pianificazione e di una gestione chiara della crisi ha generato anche un senso di disorientamento da parte dello stesso personale sanitario. Ogni ospedale, ogni unità si è adeguata e ha risposto alla crisi in maniera differente. L’assenza di una guida, sia fisica che politica, ha generato problemi anche all’interno degli ambienti lavorativi ospedalieri, come racconta la dottoressa: “Nelle situazioni difficili viene fuori l’essenza di ognuno. Chi si impanica si è impanicato di più, chi è tranquillo ha lavorato tranquillamente, con disponibilità e anche propositività. Sicuramente, è stato un bel colpo per il gruppo, che infatti non esiste più. Ci siamo sbriciolati in gruppetti, per affinità intellettiva. Il primario è stato malato, ma era presente perché ricoverato nei letti della rianimazione covid. Forse per qualcuno avere una guida più presente sarebbe stato utile. Tuttavia, invece di lavorare coesi, si siamo disgregati. Tutti molto critici, tutti molto subdoli, è molto faticoso ora – ha ammesso la dottoressa – Io lavoro al Maria Vittoria da 20 anni e non ho mai avuto l’esigenza di cambiare posto. Mi sono sempre trovata bene dal punto di vista relazionale e per me quest’elemento conta tantissimo sul mio benessere lavorativo. Sono sempre andata a lavorare contenta, non mi pesava, mentre adesso un po’ mi pesa”.
Da qui, dovrebbe nascere una grande riflessione su come immaginiamo il sistema sanitario del futuro, se lo vogliamo ancora parcellizzato e regionalizzato, oppure se lo vogliamo globale e universalistico. “I paesi del Nord e del Sud del mondo hanno una Sanità completamente diversa tra di loro – ha puntualizzato la dottoressa – Ma che la Lombardia sia completamente diversa dalla Calabria non ha nessun senso. Si è data alle Regioni un’autonomia eccessiva, con risorse e possibilità di accesso alle cura diverse, quindi con diritti alla salute diversi. Ma questo già prima del covid-19. La soluzione è forse una ricentralizzazione del sistema sanitario?”.

Ospedale Amedeo di Savoia, Torino
Nel frattempo, un altro fenomeno si è affiancato a quello dell’isolamento sociale, quello che la dottoressa ha chiamato “un ritorno al passato”. Nei posti di vertice, né in ospedale né in regione né all’Unità di Crisi né tantomeno nella task force del governo ci sono donne. Tuttavia, le donne continuano a lavorare, esattamente come gli altri, con la differenza che su molte di loro si è riversato il carico familiare. “A me sembra che l’idea sia un ritorno al passato – ha asserito – dove la donna è l’angioletto del focolare, che sta a casa, a guardare figli e mariti, perché questa situazione ha voluto così. No. La situazione poteva essere gestita diversamente”.
La situazione, dunque, poteva essere gestita diversamente, sia dal punto di vista sanitario che sociale. Lo stesso distanziamento che ci è stato imposto è suscettibile di importanti conseguenze sociali. Non a caso, si chiama distanziamento sociale. “Non capisco perché si debba chiamare distanziamento sociale e non distanziamento fisico – ha evidenziato la dottoressa – Un conto è dire ‘sto lontano un metro dagli altri perché ho paura di contagiarmi’, un conto invece ‘non esco di casa e non ho più la mia libertà di movimento’. Si sta delineando una società molto distanziata dove l’unica cosa paritaria è il virus”.

Ospedale Maria Vittoria, Torino
Il virus può colpire chiunque, mentre l’accesso ai tamponi e alle cure è diverso da persona a persona, il riuscire a trascorrere una quarantena di discreta qualità dipende principalmente dal censo. Un conto è passare la quarantena in 30 mq, un conto in una villa con giardino. Se il distanziamento sociale ha evidenziato ulteriormente la già presente stratificazione sociale, immaginare il dopo isolamento casalingo appare estremamente difficile. Mentre le frontiere sono chiuse e l’altro è tornato ad essere il nemico, immaginare il dopo genera una angoscia forse superiore a quella che si ha durante l’isolamento. “Mi si è inceppato il cervello – ha ammesso la dottoressa – per me siamo a febbraio e poi, dopo febbraio, c’è settembre. Non riesco ad avere un pensiero su come sarà. Sono ancora in un lungo febbraio che prelude settembre”.
Nessun commento
Devi fare per commentare, è semplice e veloce.



