Terzo Settore
Siamo anziani e non facciamo figli. Come affrontare il degiovanimento del paese
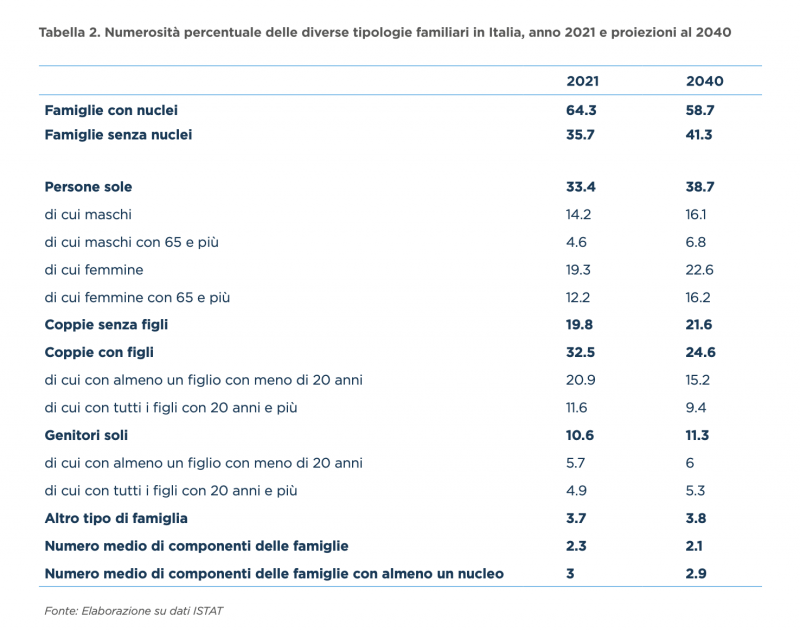
Nel 2050 le persone sopra i 65 anni rappresenteranno il 35 per cento della popolazione italiana. Nello stesso anno, secondo le Nazione Unite, l’aspettativa media di vita a livello globale raggiungerà i 77,2 anni, oltre quattro anni in più rispetto al 2019, e la quota di persone di età superiore ai 65 anni rappresenterà il 16 per cento del totale della popolazione mondiale. L’Italia guida questo andamento demografico risultando il paese più anziano in Europa (dati Eurostat; ndr). A fronte di una progressiva crescita della sopravvivenza, però, nel nostro paese si registra un’accentuata diminuzione della natalità. Siamo anziani e non facciamo figli e i due fenomeni sono ovviamente collegati.
Alessandro Rosina, professore ordinario di demografia e statistica sociale alla facoltà di economia dell’Università Cattolica di Milano, chiama questo fenomeno degiovanimento. In sostanza, la durata della vita media dei singoli si allunga ma si la riduce la natalità, che non fa crescere di per sé il numero degli anziani ma ne aumenta il peso riducendo il numero di giovani. Rosina lo spiega approfonditamente nello studio “La società in divenire”, presentato ieri in occasione dell’evento organizzato da Intesa Sanpaolo “Caregiver, mutamenti demografici e nuove esigenze di tutela in una società in cambiamento”.
Quando il tasso di fecondità, cioè il numero medio di figli per donna o, di fatto, per coppia, rimane posizionato attorno a due, la popolazione smette di crescere, o diminuisce lentamente – si legge nello studio. Pertanto, il costo dell’aumento della longevità, in termini di previdenza e salute pubblica, diventa sempre meno sostenibile, perché la denatalità va ad erodere l’asse portante della popolazione attiva, indebolendo così la capacità del paese di produrre ricchezza e benessere. La natalità è un problema economico e sociale, non privato.
Se nel 2050 i 75 anni saranno, in assoluto, l’età più popolosa del paese, chi ha meno di 35 anni oggi vedrà evolvere la propria vita lavorativa e professionale in un paese in cui le età con peso demografico più rilevante si troveranno nella fascia anziana. La prospettiva di trovarsi con un numero sempre maggiore di pensionati, bisognosi di assistenza sanitaria e, allo stesso tempo, con una riduzione della popolazione nelle età in cui si produce ricchezza, benessere e innovazione, impone la necessità di valorizzare pienamente la presenza dei giovani nel mondo del lavoro ma anche di attrarre persone che rafforzino, a tutti i livelli, i settori con carenza di manodopera.
Se da un lato, l’immigrazione è un fattore rilevante per rispondere agli squilibri demografici e rafforzare le capacità di sviluppo del paese, dall’altro lato non è possibile un’attrazione di qualità senza sviluppo economico e possibilità di integrazione lavorativa e sociale. Inoltre, sia lo sviluppo economico che l’integrazione lavorativa e sociale degli immigrati rimangono deboli se non migliorano contestualmente anche le prospettive di occupazione giovanile e femminile. Inoltre, le carenze degli strumenti di conciliazione tra lavoro e famiglia vincolano al ribasso la partecipazione femminile al mercato del lavoro sia delle donne autoctone che delle immigrate.
È chiara la necessità di disegnare nuovi modelli di welfare mix che favoriscano la solidarietà generazionale e la costruzione di una lunga vita sana e attiva attraverso un insieme ampio di risposte coerenti e integrate sul versante pubblico e privato (profit e non profit), e che siano in grado di adattarsi in modo efficace e flessibile alle esigenze dei diversi contesti sociali e territoriali.
«Il gruppo Intesa Sanpaolo – ha affermato aprendo i lavori Nicola Fioravanti, ad di Intesa Sanpaolo Vita e Responsabile della Divisone Insurance di Intesa Sanpaolo – già da diversi anni è attivo sul tema della longevità, per offrire azioni concrete che rispondano alle continue trasformazioni sociali ed economiche del Paese. Nella nostra posizione di leader di Mercato, facendo leva sul nostro modello di bancassicurazione, abbiamo sviluppato una risposta integrata per i bisogni immediati e futuri dei senior e dei loro caregiver, attraverso un’offerta finanziaria e assicurativa dedicata, che si è di recente arricchita con proposte innovative nelle aree dei servizi per il benessere, l’intrattenimento e la socialità».
Guardando agli anziani, quindi la fascia più ampia della nostra popolazione, l’11 marzo il Consiglio di Ministri ha approvato in via definitiva il decreto legislativo che dà attuazione della Legge Delega 33/2023, “Deleghe al governo in materia di politiche in favore delle persone anziane”, portando a termine il percorso normativo avviato con l’introduzione della riforma dell’assistenza agli anziani nel Pnrr, nell’aprile 2021. Il decreto – il 15 marzo 2024, numero 29 – è stato pubblicato sulla Gazzetta Ufficiale del 18 marzo. Il decreto anziani avvia una prima sperimentazione biennale: da gennaio 2025 fino a dicembre 2026 sarà erogata la prestazione universale, composta dall’indennità di accompagnamento da 531,76 euro e dal nuovo di assistenza (850 euro), per un totale di circa 1.380 euro mensili. Della prestazione universale potrà godere per il momento una mini-platea di circa 25mila persone già titolari dell’indennità di accompagnamento, non autosufficienti, almeno 80enni, con un bisogno assistenziale gravissimo e con Isee non superiore a 6mila euro. Non sono mancate le polemiche, poiché, come spiega Sara De Carli, nulla cambia a livello strutturale rispetto ai modelli di intervento, a parte la valutazione iniziale e il bonus temporaneo per 30mila anziani su un milione.
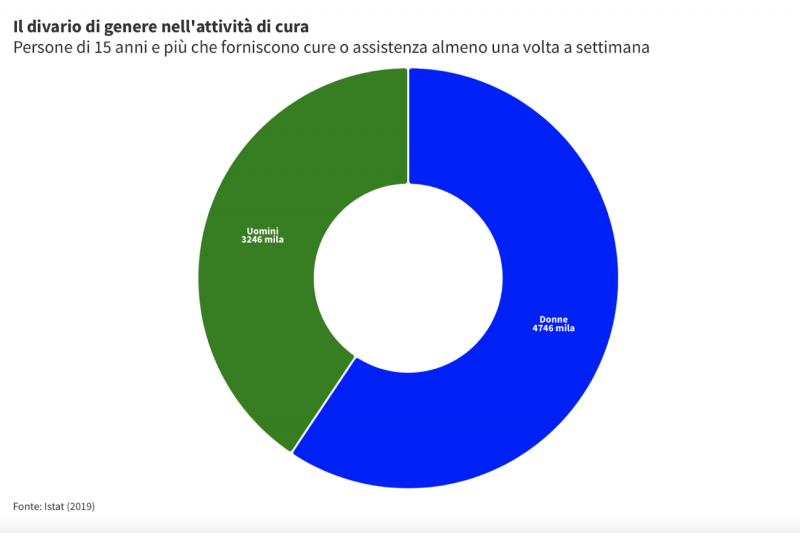
Il cambiamento demografico sta infatti comportando e comporterà un incremento esponenziale della “domanda” di cure e assistenza per persone parzialmente o totalmente non autosufficienti. A soddisfare tale “domanda” sono e saranno solo in parte i caregiver professionali (assistenti retribuiti, es. colf e badanti). Un ruolo sempre più centrale verrà assunto però dai caregiver familiari, coloro che si occupano della cura e dell’assistenza a persone care che non sono, anche solo in parte, in grado di provvedere a se stesse autonomamente. Nel report della Commissione europea sulla strategia per l’assistenza, si stima che il valore delle ore di assistenza a lungo termine fornita da prestatori di assistenza informale sia pari a circa il 2,5 per cento del PIL dell’Unione europea, superiore alla spesa pubblica per l’assistenza a lungo termine.
Stefano Guarrera, Matteo Negri e Costanza Oliva, studenti del Master in giornalismo “Walter Tobagi”, hanno realizzato una ricerca sui caregiver in Italia analizzando la figura dei caregiver familiari e le loro difficoltà: la conciliazione con l’attività lavorativa, i pregiudizi e le discriminazioni sul posto di lavoro, la mancanza di risorse e di informazioni sulle modalità di accesso ai supporti esistenti. Moderati dal vicedirettore della scuola, Claudio Lindner, durante l’evento organizzato da Intesa Sanpaolo, hanno evidenziato le carenze del sistema pubblico italiano di Long-Term Care e raccontato le storie di alcuni caregiver.
Il sistema italiano è strutturato su due pilastriIl primo sono i trasferimenti di denaro, il cui veicolo principale è l’indennità di accompagnamento, gestita dall’Inps e destinata a tutte le persone con disabilità grave senza limiti di età o di reddito familiare. Il secondo pilastro sono i servizi sanitari e socioassistenziali, gestiti rispettivamente dalle regioni e dai comuni. Mentre l’indennità di accompagnamento è finanziata attraverso il sistema di tassazione nazionale e i suoi requisiti sono uniformi in tutta Italia, i servizi offerti dipendono dalle risorse stanziate per lo scopo dagli enti locali, pertanto variano notevolmente sul territorio. La copertura dei servizi di cura al Sud è la metà rispetto che al Nord. La mancanza di requisiti uniformi di accesso ai servizi di assistenza domiciliare e residenziale si aggiunge a una generale carenza di posti letto destinati all’assistenza a lungo termine in ambito ospedaliero: con 416 letti per 100 mila abitanti, nel 2017 l’Italia si collocava negli ultimi sette posti della classifica dei Paesi europei. Infine, secondo l’ultimo report Istat del 2022, in Italia le strutture residenziali socio- assistenziali e socio-sanitarie attive sono 12.630. La grande maggioranza si concentra nel Nord del Paese, mentre nel Sud l’offerta costituisce il 10 per cento dei posti letti complessivi. Questi presidi garantiscono quasi 412 mila posti letto, a fronte di 342.361 ospiti.
La mancanza di una definizione univoca di caregiver familiare in Italia rende difficile il confronto dei numeri del fenomeno con gli altri Paesi europei. Il Long-Term Care Report del 2021 stima però che i caregiver familiari (per un figlio, un genitore, un fratello) rappresentano il 5,8 per cento popolazione della popolazione italiana. Perlopiù sono donne.
Eppure attualmente le risposte fornite dallo Stato italiano alle difficoltà dei caregiver familiari sono insufficienti. Spesso, chi si prende cura di una persona non autosufficiente si trova a non avere gli stessi diritti e le stesse opportunità delle altre persone. È necessario tutelare la salute fisica e psichica dei familiari assistenti, prevenire l’insorgere di un impoverimento finanziario, permettere la conciliazione della vita professionale e vita familiare, e mantenere i diritti di ognuno dei suoi membri.
*





Devi fare login per commentare
Accedi